Fernando Tadeu Moraes
SÃO PAULO
Um homem ou uma mulher de mais ou menos 75 anos certo dia começa a repetir a mesma história como se a contasse pela primeira vez. Em outro, chega em casa sem o carro após tê-lo esquecido na frente da padaria do bairro. Logo está se atrapalhando em tarefas básicas do dia a dia, como cuidar do cachorro ou fazer o almoço.
Preocupada, a família vai atrás de um médico e recebe o diagnóstico devastador: doença de Alzheimer (DA). O tratamento é iniciado, remédios são administrados, mas, após avaliação com outro especialista, descobre-se que a enfermidade por trás do quadro de demência é outra.
Histórias como essa não são incomuns nos consultórios e hospitais Brasil afora e resultam de um fenômeno que ainda persiste na prática médica, a despeito dos avanços na maneira de se diagnosticar a doença de Alzheimer.
"Há algum tempo a doença de Alzheimer passou a ser má utilizada na prática como sinônimo de demência da fase mais avançada da vida, o que nunca foi verdade para aqueles que estudam o assunto", afirma Ricardo Nitrini, professor titular de neurologia da Faculdade de Medicina da USP.
Um estudo americano ainda em curso, cujos primeiros resultados foram anunciados no ano passado, fornece alguns números para a discussão.
Quase 4.000 pessoas com déficit cognitivo leve e demência foram testadas. Os resultados mostraram que 30% dos pacientes com demência não possuíam, no cérebro, as placas formadas pela proteína beta-amilóide, um das lesões características do alzheimer --portanto, não tinham a doença.
Tais constatações geram algumas perguntas. Como surgiu essa confusão entre alzheimer e demência? Qual é maneira correta de se realizar o diagnóstico de alzheimer? Quais são as consequências de um tratamento equivocado? Como a busca por uma cura foi afetada por esses erros?
Para tentar respondê-las, é necessário compreender como o conhecimento da doença mudou nas últimas décadas.
Descrita em 1906 pelo psiquiatra alemão Alois Alzheimer a partir do caso de uma mulher de 51 anos, a doença de Alzheimer era considerada até os anos 1970 uma moléstia rara que acometia pessoas relativamente jovens.
A partir da década de 1970, porém, começaram a surgir estudos mostrando que a DA era, na verdade, a mesma doença que frequentemente causava demência em idosos.
"A forma pré-senil é muito influenciada pela genética e começa antes dos 65. Já a forma senil acontece mais tarde, mas ainda não entendemos bem a carga genética envolvida. Na prática, porém, quando se analisa o cérebro desses doentes não é possível distinguir uma forma da outra", diz Claudia Suemoto, professora de geriatria da USP.
Ambas provocam as lesões causadas pelo acúmulo anormal das proteínas que caracteriza a doença de Alzheimer --a tau e a beta-amilóide--, responsável pela degeneração de neurônios e por dificultar a comunicação entre eles.
"Essa descoberta, aliada a estudos em populações e em bancos de cérebros, mostrou que a DA é a causa de demência mais frequente em idosos, reforçando a associação entre demência e alzheimer. Assim, saímos de um período em que a DA era considerada rara, para uma situação em que casos de demências não relacionadas a ela são erroneamente diagnosticadas como tal", diz o neurologista Paulo Caramelli, professor titular da UFMG.
Caramelli qualifica esse fenômeno de "alzheimerização". "Embora a doença de Alzheimer seja a principal causa de demência em idosos, uma coisa não é sinônimo da outra. De um lado, existem cerca de 100 enfermidades que causam demência; de outro, hoje se sabe que a DA também provoca alterações anteriores e mais leves."
Estudos conduzidos na última década mostraram que a doença de Alzheimer principia cerca de 15 anos antes da fase de demência, sendo esta antecedida de uma etapa assintomática e uma de comprometimento cognitivo leve.
A chance de receber o diagnóstico de alzheimer sem ter a doença aumenta ainda mais em locais onde a estrutura médico-hospitalar é precária, situação ainda comum no país.
Paulo Caramelli conta que recentemente consultou cerca de 20 colegas de diversos estados do país acerca dos desafios do diagnóstico de alzheimer em suas regiões.
"Todos reconheceram que falta acesso a recursos diagnósticos, como exames de neuroimagem, mas também apontaram a dificuldade de especialistas que fazem o atendimento primário de reconhecer precocemente os sintomas e de fazer o diagnóstico correto."
Hoje, o procedimento deve começar com entrevistas com o paciente e sua família e aplicação de testes de raciocínio, memória, atenção, entre outros. Constatado que se trata um caso de demência, parte-se para a investigação das causas.
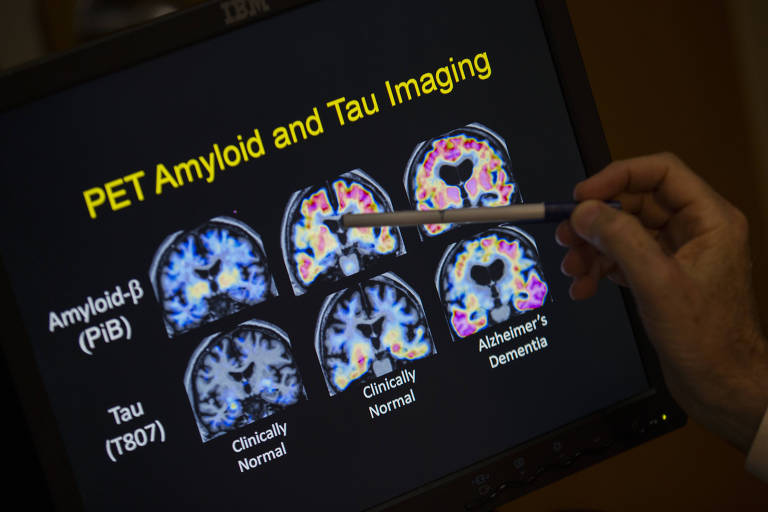
Exames de sangue descartam outras doenças que podem atrapalhar a cognição, como problemas de tireoide e falta de vitamina B12. Por fim, são feitos testes de neuroimagem, como ressonância nuclear magnética e tomografia por emissão de pósitrons.
"Cerca de 5% dos pacientes apresentam algum tipo de demência potencialmente tratável e que pode ser identificado por meio de exames de imagem", diz Claudia da Costa Leite, especialista em neuroradiologia e professora da USP.
De acordo com Caramelli, no entanto, em poucos lugares no país vai-se além de entrevistar o enfermo e a família.
Mas mesmo que esse receituário seja seguido à risca, nunca há 100% de certeza no diagnóstico, algo só obtido com a análise do cérebro após a morte. "O termo demência causada pela doença de Alzheimer deve sempre vir acompanhado dos adjetivos provável ou possível", adverte Nitrini.
E com as falhas de diagnóstico vêm também os tratamentos errados.
"Os medicamentos de alzheimer podem eventualmente funcionar para certas demências, sobretudo para aquelas com evolução similar. Mas há demências para as quais eles não funcionam, atrasando o tratamento certo, trazendo custos para o sistema público e expondo o paciente a efeitos colaterais" diz Caramelli.
Os danos só não são maiores porque ainda não há cura ou formas de reverter a DA --e até essa ausência pode estar relacionada à confusão entre demência e alzheimer.
Segundo Nitrini, uma hipótese para explicar as falhas nos testes de novas drogas é a inclusão de casos de outras demências nos experimentos. "Atualmente busca-se ser preciso no diagnóstico para que apenas se inclua casos comprovados de alzheimer nos ensaios clínicos, mas ainda não é possível excluir completamente outras doenças."
POR QUE OCORREM FALHAS NO DIAGNÓSTICO DO MAL DE ALZHEIMER
Há um erro intrínseco ao diagnóstico, em cerca de 10% dos casos, por isso, a confirmação só ocorre por meio de biópsia ou autopsia, que não são feitas em pessoas vivas
MAIORES PROBLEMAS
- Há casos de médicos que não aplicam o protocolo correto de diagnóstico
- Em muitos locais do país, falta acesso às técnicas de neuroimagem
- Há desconhecimento de clínicos gerais e geriatras, que muitas vezes fazem o atendimento primário dos doentes
COMO É FEITO O DIAGNÓSTICO
Quando um idoso começa a apresentar sintomas como perda de memória e confusão mental, a família deve procurar preferencialmente um neurologista
A primeira coisa a ser feita é entrevistar o paciente e sua família e aplicar testes de raciocínio, de memória, de atenção, entre outros
Um exemplo é apresentar uma lista de figuras como a abaixo e pedir para o paciente memorizá-la